- 国家市场监督管理总局
- 国家药品监督管理局
- 中国健康传媒集团主办
- 中央新闻网站
女性宫颈液基细胞学报告读不懂怎么办?病理医生帮您来解决
众所周知,宫颈癌是女性患者最常见的恶性肿瘤,其发病率高,致死率也不低,且近年来有不断向年轻化发展的趋势。全球每年大约有50余万例新发病例,且每年有大约30万妇女死于该病。由于近年来广泛开展的宫颈癌筛查进社区活动,越来越多的女性朋友对宫颈癌筛查越来越重视。本文就带大家简单了解一下宫颈癌,并帮助解决女性同胞宫颈液基细胞学报告读不懂的问题。
宫颈癌是如何发生的?
宫颈癌是由于持续感染高危型人乳头瘤状病毒(HPV)后,引起相关宫颈上皮内病变(SIL)发展而来,其发展过程具有阶段式、渐进性的特点,且受多因素综合作用的影响,大概需历时约10年时间(发展模式详见图1),但图1中也明确显示了不是所有感染HPV的患者都会进展为癌前病变,也显示了不是所有癌前病变都会进展为宫颈癌,在正常宫颈、感染HPV的宫颈和癌前病变的宫颈三者之间会因为个体免疫力、抵抗力的不同而发生相互转化,简而言之,就是正常宫颈与感染HPV后的病变宫颈会发生互换。在此提醒各位患者,感染HPV时,不要慌张,勇敢地面对“它”的存在,增加自身免疫力和抵抗力,一段时间之后,体内的“HPV病毒”可能就会被自动清除。
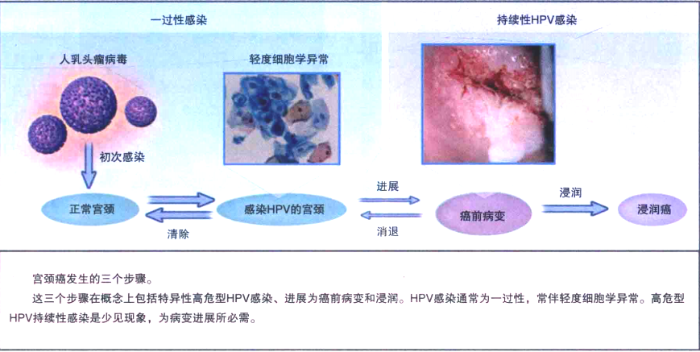
图1 正常宫颈感染高危型HPV后进展到宫颈癌的模式图
如何来筛查宫颈癌?
从1941年开始,人们采用巴氏涂片法筛查宫颈癌,这个方法在当时就非常有效,大大降低了宫颈癌的发病率和死亡率。以美国为例,采用巴氏涂片法后的50年宫颈细胞学筛查使宫颈癌的死亡率下降了70%。但由于巴氏涂片易受血液、黏液、炎症等因素的影响,常使样本模糊,影响诊断结果的判定,产生了较高的漏诊率及报告的不确定性。近年来,宫颈液基细胞学检查(TCT)和TBS诊断系统替代了巴氏涂片法和巴氏分级法,TCT制片细胞结构清晰、背景干净、易于分辨,提高了细胞涂片的质量,现已完全取代了巴氏涂片法。
如何读懂一份宫颈液基细胞学报告?
用TCT代替巴氏涂片法是为了得到一份准确的宫颈液基细胞学报告,而广大女性同胞面临的问题是:当拿到一份宫颈液基细胞学报告时,如何正确理解?下面就帮您读懂这份宫颈液基细胞学报告。
一份宫颈液基细胞学报告通常包括两个部分:基本信息和细胞学病理诊断。
1.宫颈液基细胞学报告基本信息
基本信息包括您的姓名、性别、年龄、门诊号、临床诊断、送检日期、报告日期、送检医生、报告医生等,还有一个病理科为每一份病理报告编订的唯一编号——病理号,以区分患者重名问题。
2.宫颈液基细胞学报告病理诊断
细胞学病理诊断是病理报告最重要的部分,很多人拿到这份细胞学报告后,看不懂,不知道自己得了什么病,也不知道后续需要做什么。下面为大家一一解答。
目前,我国的宫颈液基细胞学报告采用TBS病理诊断标准,它主要包括以下几类:
(1)未见上皮内病变细胞或恶性细胞(简称NILM)(图2);该结果提示宫颈细胞是正常的,后续不需要作任何特殊处理。

图2 正常宫颈鳞状上皮细胞与腺细胞
(2)炎性反应性改变(包括霉菌感染、滴虫感染、疱疹病毒感染等)(图3);该诊断提示阴道正常菌群失调,或有滴虫、疱疹病毒等病原微生物入侵而导致的感染,但这些感染一般不会导致宫颈癌。建议患者再做一个白带常规和细菌性阴道病检查,妇科医生会根据检查结果制定相应治疗方案。

图3 炎性反应性改变细胞(霉菌感染)
(3)非典型意义的鳞状上皮细胞或不能明确意义的非典型鳞状上皮细胞(简称ASC-US)(图4);该诊断提示不确定这些鳞状上皮细胞是否异常,或者换个说法:这些非典型鳞状上皮细胞可能是宫颈上皮内病变(SIL)引起的,也可能是各种炎症刺激引起的,单纯通过宫颈细胞学无法确定。建议患者检查高危型HPV(主要包括HPV16、18、31、33、35、45、52、66、39、73、58、26、51、53、56、59、68、82等亚型),特别是HPV16、52、58三种亚型,它们是导致上海地区2017-2020年间宫颈癌发生的主要亚型,分别占比为:HPV16(29.59%)、HPV52(11.24%)、HPV58(10.06%),三种类型占比超过宫颈癌发生的50%。HPV检查结果呈阴性,则可以观察1年后复查TCT;如果HPV检查结果为阳性,建议患者进行阴道镜检查+宫颈活检来明确诊断,因为活检组织学病理诊断才是所有诊断的“金标准”。
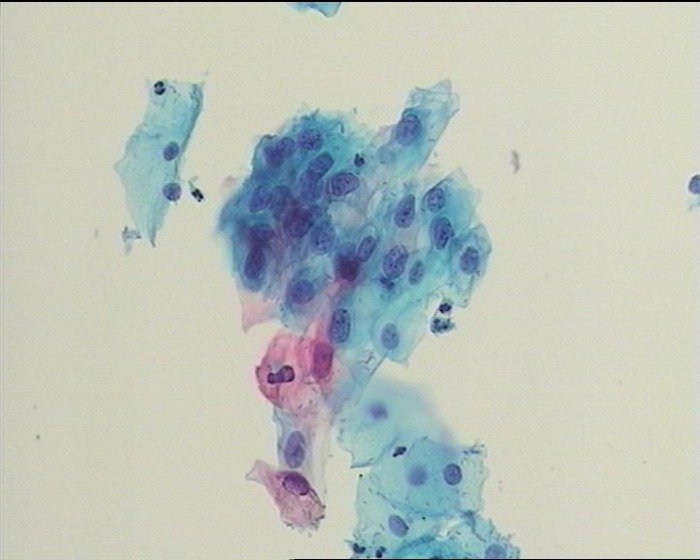
图4 不能明确意义的非典型鱗状上皮细胞(ASC-US)
(4)非典型鳞状细胞不除外高度鳞状上皮内病变(简称ASC-H)(图5);该诊断提示虽不能明确意义,但怀疑有高度病变;建议患者检查高危型HPV的同时,行阴道镜检查+宫颈活检来明确诊断。

图5 非典型鳞状细胞不除外高度鳞状上皮内病变细胞(ASC-H)
(5)低度鳞状上皮内病变(简称LSIL)(图6);该诊断提示可能有宫颈癌前病变LSIL,但绝大多数患者的LSIL都会自愈,HPV感染也是一过性的,特别是患者自身抵抗力或免疫力增强时,体内各种免疫细胞会暂时清除病毒,机体也会修复发生LSIL病变的细胞;建议患者检查高危型HPV的同时,进行阴道镜检查+宫颈活检来明确诊断;如果高危型HPV持续感染+LSIL病变持续两年以上,根据宫颈转化带情况决定激光治疗或进行宫颈锥切术。

图6 低度鱗状上皮内病变细胞(LSIL)
(6)高度鳞状上皮内病变(简称HSIL)(图7);该诊断提示可能有宫颈癌前病变HSIL,后期需要进一步确诊+治疗,否则该病变发展成宫颈癌的可能性较大;建议患者检查高危型HPV的同时,尽快进行阴道镜检查+宫颈活检来明确诊断,宫颈活检组织学诊断HSIL类型包括二种,即宫颈中度异型增生(简称CIN2级)和宫颈重度异型增生及原位癌(简称CIN3级);诊断HSIL后,妇科医生会根据检查结果及病变程度进行宫颈锥切术(即LEEP刀术)手术切除治疗;但对于25岁以下的HSIL病变,特别是HSIL病变为CIN2级时,也可以根据转化带情况选择保守的激光治疗或宫颈锥切术。

图7 高度鱗状上皮内病变细胞(HSIL)
(7)非典型腺细胞(简称AGC)(图8);该诊断提示腺上皮病变可能,包括宫颈病变来源和宫腔病变来源等;建议患者进行B超(最好是经阴道超声)检查子宫内膜,尽快进行阴道镜检查+宫颈活检+宫颈管搔刮术来明确诊断,必要时还可进行诊断性刮宫或宫腔镜检查,排除子宫内膜病变。

图8 非典型腺细胞(AGC)
(8)鳞状细胞癌(简称SCC)(图9);该诊断提示高度可疑宫颈癌;建议患者尽快进行阴道镜检查+宫颈活检来明确诊断。关于宫颈癌的治疗需要根据临床分期、患者的年龄、生育要求、全身情况及医疗技术等条件综合考虑,制定个体化的方案。

图9 鱗状细胞癌细胞(SCC)
宫颈液基细胞学诊断作为病理诊断的一种,但不作为诊断的“金标准”,对于宫颈病变诊断还是要依靠宫颈活检后的组织学病理诊断,妇科医生也会根据患者高危型HPV检测结果+宫颈液基细胞学结果+阴道镜检查结果+宫颈活检组织学结果综合判定后,给予患者最及时、有效的治疗。
以上就是对宫颈液基细胞学报告的解读内容,希望能帮助广大女性同胞更好地理解宫颈液基细胞学报告内容,做到有的放矢。(作者系上海市长宁区妇幼保健院病理科副主任医师杨安强)
(责任编辑:常靖婕)
分享至
右键点击另存二维码!